La próxima semana se realizará el XIV Congreso de Medicina de Urgencias, en el contexto de las Jornadas Profesionales, organizado por la Red Intensiva.
El día 17 de Noviembre en el Hotel Sheraton estaré presentando "Traslado Aéreo. Qué debemos saber", dentro del módulo de Prehospitalario y Desastres.
Otros módulos: Emergencias Respiratorias donde destaco la presencia del Dr. Vinko Tomicic quien presentará el Rol de la VMNI en la Urgencia.
Continúa con Emergencias Cardiovasculares, módulo dirigido por mis amigos personales Dr. Wilson Villamar y Dr. Rodrigo Carreño.
Más entrada la tarde se presentarán los módulos de Emergencias Neurológicas y Reanimación.
No se lo pierda.
Link al programa completó acá
Link a la página de MdU de la Red Intensiva acá
Emergencias y UPC
Medicina de Urgencia, Cuidados Críticos y actualidad en Urgencias
jueves, 9 de noviembre de 2017
Próximo 17 Noviembre XIV Jornadas Profesionales. Medicina de Urgencia, de la Red Intensiva.
Etiquetas:
#chileem,
Congresos,
Curso,
Cursos,
prehospitalario,
RCP,
reanimación,
Red Intensiva,
Urgencias,
urgencias neurológicas,
Ventilación Mecánica,
Vía aérea,
VMNI
jueves, 8 de septiembre de 2016
Hemos vuelto!!!
Después de un año muy agitado en lo personal y laboral he decidido relanzar este blog dedicado humildemente a las emergencias y el paciente crítico.
La MDU está viviendo su mejor momento en Chile: múltiples escuelas universitarias, fuerte orientación docente, congresos y un reconocimiento público de esta especialidad.
 Se ha reconocido en los medios y en la opinión general que la Urgencia es un problema de Salud Pública, es más, constituye en la gran mayoría de los casos la cara visible de un sistema de salud, tanto público como privado.
Se ha reconocido en los medios y en la opinión general que la Urgencia es un problema de Salud Pública, es más, constituye en la gran mayoría de los casos la cara visible de un sistema de salud, tanto público como privado.
invito a mis colegas en formación y ya titulados, a los de especialidades afines: cirujanos, internistas, neurólogos, neurocirujanos, etc. a aportar en este blog y difundir la importancia de hacer las cosas bien desde que nuestro enfermo ingresa a la Urgencia hasta que se le brinden los cuidados críticos necesarios.
"Quien salva una vida, salva al mundo entero"
Oskar Schindler.
Como siempre:
Comentarios, aportes, reclamos en: @docpelao
viernes, 12 de junio de 2015
I Congreso de Imágenes en Urgencia 20015
 Los ágiles de Ichep una vez más muestran lo motivados que están, impartiendo nuevos cursos de entrenamiento y difundiendo lo que es la Ultrasonografía aplicada a la Urgencia.
Los ágiles de Ichep una vez más muestran lo motivados que están, impartiendo nuevos cursos de entrenamiento y difundiendo lo que es la Ultrasonografía aplicada a la Urgencia.
Esta vez los quiero invitar al primer congreso de imágenes en urgencia, que se llevará a cabo en el Hotel Plaza El Bosque, en Santiago (SCL) los días 23, 24 y 25 de Julio de 2015.
Como es costumbre se realizarán una serie de cursos básicos y avanzados en la modalidad WINFOCUS.
El congreso contará con expertos invitados nacionales e internacionales, ente ellos el Profesor Dr. Miguel Montarfano, Presidente de Winfocus Mundial.
Más info sobre la inscripción acá.
martes, 5 de mayo de 2015
Toxicología: Intoxicación por Hidrocarburos
- Ampliamente distribuidos en productos como gasolina, lustramuebles, kerosene y otros combustibles.
- En general son subproductos derivados del petróleo y la madera (aceite de pino, turpentina)
- Los más peligrosos son destilados del petróleo, que incluyen los alifáticos y los aromáticos (que contienen benzeno).
- La exposición puede ser accidental, intencional con fines recreativos, inhalación no intencional, exposición dérmica o ingesta oral por intento de suicidio.
- La mayor morbimortalidad es 2º es exposiciones accidentales en niños < 5 años.
- La complicación más frecuente es la neumonitis por aspiración, luego el compromiso SNC y CV.
Fisiopatología:
- El efecto tóxico de los HC está directamente relacionado con las propiedades físicas:
- Viscosidad: resistencia al flujo, a mayor viscosidad menor riesgo de aspiración.
- Volatilidad: capacidad del compuesto para vaporizarse, los compuesto altamente volátiles con baja viscosidad tiene mayor probabilidad de ser inhalados o aspirados al sistema respiratorio.
Efectos Pulmonares:
- Generalmente por aspiración del HC.
- A menor viscosidad y mayor volatildiad es mayor el riesgo de aspiración pulmonar.
- Como los HC con compuestos hidrofóbicos penetran profundamente hacia el árbol traqueobronquial → inflamación y broncoespasmo.
- Los químicos volátiles pueden desplazar el O2 desde el espacio alveolar, produciendo hipoxia.
- El contacto directo con los alvéolos puede producir hemorragia, hiperemia, edema, inactivación del surfactante, infiltración leucocitaria, trombosis vascular.
- Resultado: alt. del intercambio de O2, atelectasias, neumonitis.
- Los síntomas respiratorios se desarrollan entre las primeras horas y se resuelven en 2 - 8 días.
- Complicaciones: barotrauma por VM, hipoxia, SDRA.
Efectos GI:
- Irritación local, dolor abdominal, náuseas.
- El vómito aumenta la posibilidad de aspiración pulmonar.
Efectos en el SNC:
- Inicialmente parecido a la desinhibición producida por el OH, posteriormente depresión del nivel de conciencia tipo narcosis o eventualmente euforia.
- Letargia, cefalea, sopor, coma.
- Las convulsiones son poco frecuentes y se cree que son 2ª a hipoxia.
Efectos Cardiacos:
- Arritmias es lo más importante.
- Pueden ser 2º a hipoxia, sensibilización del miocardio a catecolaminas, daño miocárdico directo.
- Muerte súbita por espasmo de las coronarias.
Otros efectos:
- Toxicidad medular, hemólisis.
- Falla hepática y renal, especialmente por tolueno que produce acidosis tubular renal.
Epidemiología:
- USA: 800.000 exposiciones a HC / año, más frecuente no intencionales (niños).
- La toxicidad pulmonar es la mayor causa de morbimortalidad.
- Aprox. 20 muertes / año, la mayoría en < 5 años.
- La exposición prolongada puede producir secuelas a largo plazo: cardiomiopatía, atrofia cerebelar, demencia, déficit cognitivo, neuropatía periférica.
Cuadro clínico
Ingesta no intencional
- Generalmente se asocia a niños pequeños que ingirieron algún tipo hidrocarburo en forma no presenciada.
- En general los padres traen al niño quejándose de tos, sensación de ahogo cianótico y con vómitos. En estos casos es altamente probable aspiración pulmonar.
Inhalación intencional
- Involucra hidrocarburos volátiles que se pueden inhalar a través de la nariz o fumar.
Examen físico:
- Puede haber fiebre como reacción del cuerpo a una sustancia extraña
- Por sistema:
- Respiratorio:
- Tos, fiebre, taquipnea, cianosis, cianosis, crépitos, sibilancias
- Sistema nervioso central:
- Cefalea, Mareos, letargia, Ataxia, convulsiones, coma
- Cardiovascular: arritmias
- Gastrointestinal:
- Náuseas, vómitos, dolor abdominal
- Dermatológico:
- Irritación de mucosas, quemaduras químicas
Diagnóstico diferencial
- Atelectasias pulmonares
- Injuria inhalatoria
- Asfixia por inmersión
- Neumonía
- SDRA
Laboratorio:
- Gases en sangre arterial son útiles para documentar hipoxemia en pacientes críticos
- La hipercarbia se puede observar en pacientes con depresión respiratoria O alteración del intercambio de gases.
- Considerar co ingesta de otros tóxicos en caso de anion gap aumentado.
- Electrocardiograma en todo paciente que se sospeche ingesta de hidrocarburos no
Imágenes:
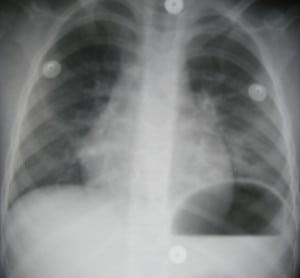 |
| "Gentileza de westjEM" |
- Radiografía de tórax se debe tomar en todo paciente sintomático.
- Inicialmente puede resultar normal pero los hallazgos positivos se pueden desarrollar en las primeras horas después de la ingesta habitualmente después de seis horas
- Reevaluar con radiografía de tórax en caso de deterioro clínico siempre sospechar neumotórax o neumomediastino.
- Algunos hallazgos son:
- Opacidades perihiliares finas
- Infiltrados bibasales
- Atelectasias
Tratamiento:
- La estabilización inicial de seguir el ABC, iniciando con la administración de oxígeno en todos los pacientes, monitorización con oxímetro de pulso.
- Considerar la intubación precoz inicio de ventilación mecánica en todo paciente en los cuales la oxigenación sea inadecuada, se sospeche un distress respiratorio severo hoy disminución de conciencia.
- Minimizar en todo momento el riesgo de aspiración de vómito.
- En caso de broncoespasmo iniciar broncodilatadores.
- Descontaminación cutánea: se debe iniciar en todo paciente que se sospeche la exposición dérmica a hidrocarburos. Se debe retirar toda la ropa grabar el cuerpo con agua y jabón. Tomar las precauciones de contacto para todo el equipo de salud.
- Descontaminación gástrica:
- Es controversial, en caso que se desee descontaminación gástrica se debe asegurar la vía aérea para minimizar el riesgo de aspiración de vómito.
- Sólo considerar la descontaminación gástrica en casos de sospecha de toxicidad sistémica severa.
- Nunca inducir emesis en ingesta de hidrocarburos de baja viscosidad como gasolina, lustra muebles, kerosene.
- El lavado gástrico se debería realizar con una sonda nasogástrica ya que el riesgo de aspiración y vómitos es mayor con un tubo orogástrico. Sólo estaría indicado en caso de ingesta de HC de toxicidad sistémica conocida o con aditivos tóxicos.
- El carbón activado tiene casi ninguna utilidad en casos de ingesta de hidrocarburos. Además el carbón activado tiende a distender el estómago con lo que aumenta el riesgo de vómitos y posteriormente aspiración.
- No existen antídotos específicos para la intoxicación por hidrocarburos, la profilaxis con antibióticos y corticoides no está indicada de rutina.
Conducta en urgencias:
- En caso de que está libre de hidrocarburos se debe observar al paciente por un mínimo de seis horas. Para el alta desde la urgencia debe estar asintomático con radiografía de tórax normal y sin síntomas respiratorios
- Los pacientes con síntomas respiratorios deben ser observados u hospitalizados por al menos 12 horas.
- El paciente que esté en distress respiratorio debe ser prontamente intubado y ser conectado a ventilación mecánica.
Complicaciones:
- La neumonitis por aspiración es la complicación más frecuente de legista de hidrocarburos, seguido por las complicaciones del sistema nervioso central Y cardiovasculares.
- La mayoría de los pacientes mejoran dentro las primeras 24 horas y los síntomas se resuelven en la primera semana.
- Las complicaciones del sistema nervioso central incluyen convulsiones encefalopatía, y pérdida de memoria sei que creen que son secundarias a la hipoxia.
- En algunos casos se ha reportado miocarditis y cardiomiopatía como complicaciones de la toxicidad por hidrocarburos.
** Este post es un resumen del contenido de emedicine.
miércoles, 1 de abril de 2015
Pericarditis Aguda
- 80% - 90% de los casos son idiopáticos, se asume que son virales (países desarrollados)
- 10 - 20% casos:
- Síndromes post injuria cardíaca
- Enfermedades del tejido conectivo (LES)
- Cáncer
- Pericarditis post IAM: ha disminuido en la era de la revascularización precoz.
- Precoz: 2 - 4 días
- Tardía: síndrome de Dressler.
- 5% de las consultas en SU por dolor torácico no isquémico
- Más frecuente en hombres (2:3)
- Mortalidad hospitalaria 1.1%
- ⅓ de los casos de las pericarditis idiopáticas se asocian a miocarditis (elevación de biomarcadores)
- Estudio ICAP: (RCT) Colchicine for Acute Pericarditis (ICAP)
- ⅓ de los pacientes con pericarditis aguda tienen derrame pericárdico
- Generalmente derrame es pequeño,
- Sólo 3% es grande, definido como > 20 mm en el eco cardio, más frecuente en pericarditis con causa identificada.
- Mayor complicación es el taponamiento cardíaco
- 70 - 90% de las Pericarditis agudas idiopáticas son autolimitadas y responden rápidamente a la terapia inicial
- <5% no responden a tratamiento inicial
- 10 - 30% pericarditis recurrente luego de tratamiento inicial satisfactorio.
- Generalmente hay 2 - 3 recurrencias, luego se resuelven definitivamente.
- <5% tienen recurrencias múltiples.
Evaluación
- Diagnóstico (al menos dos de los siguientes):
- Dolor torácico típico de pericarditis: criterio + importante
- Derrame pericárdico más que leve
- Frote pericárdico
- Cambios ECG típicos
- Características que apoyan dg de pericarditis:
- Dolor pleurítico que es aliviado al inclinarse hacia adelante (plegaria mahometana)
- Irradiación hacia el trapecio (casi patognomónico)
- Síntomas previos de enfermedad viral
- Curso progresivo
- Taquicardia sinusal
- Fiebre baja (fiebre >38,5°C sugiere otra causa)
- Sospecha de Taponamiento Cardíaco: Tríada de Beck
- Ingurgitación yugular (por aumento de la PVC)
- Hipotensión
- Disminución de la intensidad de los ruidos cardiacos

Nótese la elevación del ST en DII, aVFy repolarización
precoz en las precordialesPuede haber pulso paradójico- ECG:
- Elevación difusa del ST
- Depresión del segmento PR
- Signos de repolarización precoz
- Diagnóstico diferencial:
- Neumonía: ⅓ casos se puede asociar a pericarditis
- Costocondritis
- RGE
- TEP
- IAM
- Herpes zóster antes de la aparición de las vesículas
- Laboratorio: hemograma, PCR TnT o TnI, creatinina, pruebas hepáticas,
- Si pericarditis no complicada puede haber leucocitosis moderada (13.000)
- Anemia puede orientar a enfermedades del tejido conectivo o cáncer.
- PCR está elevada en >75% casos, se normaliza entre la 1ª y 2ª semana.
- Rx tórax: puede ser normal o mostrar aumento de la silueta cardiaca.
- Ecocardiograma: examen de elección.

"Gentileza" de Wester University. - Si hay sospecha de pericarditis pero es difícil de confirmar:
- RM o TAC: engrosamiento del pericardio, aumento de la captación de gadolinio.
Tratamiento:
- Taponamiento: pericardiocentesis terapéutica urgente.
- AINEs: fundamental en el tratamiento inicialIbuprofeno: 600 - 800 mg cada 6 - 8 horas
- Indometacina: 25 - 50 mg cada 8 horas.
- Aspirina: 2 - 4 gr al día, en dosis divididas. Preferido en pacientes con pericarditis sintomática post IAM
- No olvidar profilaxis con Inhibidor de Bomba de Protones (IBP)
- Estudio ICAP: recomienda el uso concomitante de colchicina en conjunto con AINEs
- El tratamiento con colchicina comparado con el placebo resultó en disminución significativa de pericarditis persistente o recurrente (17% v/s 38%) y menor tasa de persistencia de los síntomas a las 72 horas (19% v/s 405). Tienen un NNT = 4,8 !
- Aproximadamente 10% de los pacientes enrolados abandonaron el estudio por RAM a la colchicina, principalmente a nivel gastrointestinal.
- Se cree que la colchicina tiene un efecto antiinflamatorio al bloquear el ensamblaje de los microtúbulos en los leucocitos.
- Los corticoides son la droga de elección en pericarditis asociada a trastornos del tejido conectivo.
- Se desconoce la duración óptima del tratamiento. Es razonable un tratamiento de 3 meses con colchicina según los resultados de ICAP.
- Los AINEs deben ser mantenidos por 1 - 2 semanas, según la respuesta clínica.
- Fracaso de tratamiento:
- Dolor torácico continuo con necesidad de tratamiento con analgésicos.
- Fiebre
- Empeoramiento del derrame pericárdico, al menos 1 semana de iniciado el tratamiento.
- En estos casos se podría probar con corticoides o mantener terapia con AINEs si no existen contraindicaciones.
- Prednisona 0,2 -0,5 mg/kg, con reducción escalonada.
- A pesar que los corticoides tienen alta efectividad en el alivio de los síntomas, su uso se asocia a mayor tasa de recurrencia, incluso se asocia a disminución de la efectividad de la colchicina.
Pericarditis Recurrente:
- El riesgo de recurrencia es mayor en mujeres y en pacientes que no tienen buena respuesta inicial al tratamiento con AINEs.
- Probable etiología autoinflamatoria.
- Se deben reiniciar los AINEs en forma precoz en caso de recurrencia, si no se inició colchicina se debe iniciar en conjunto con AINEs y/o corticoides.
- En los casos de recurrencia con mala respuesta a AINEs se pueden utilizar corticoides.
- La pericardiotomía se ha utilizado en casos de pericarditis recurrente refractaria, aunque la evidencia que lo sustenta es muy escasa.
Recomiendo www.ecg-pedia-nl, dónde hay una buena colección de ECG explicados (en neozelándes creo pero se puede traducir con google).
* En esta página http://westernsono.ca/ de la Wester University de Canadá hay un curso de autoaprendizaje de US Point of Care.
* Este post está basado principalmente en una revisión de 2014 de Nejm.
#Foamed
#Chileem
@docpelao
Suscribirse a:
Entradas (Atom)



